🕐 ESTA REPORTAGEM FOI PUBLICADA EM Junho de 2020. INFORMAÇÕES CONTIDAS NESTE TEXTO PODEM ESTAR DESATUALIZADAS OU TEREM MUDADO.
Como ler estudos sobre a Covid-19 e não cair em falsas promessas de cura
Estudos sobre novos tratamentos para a Covid-19 têm sido publicados em ritmo sem precedentes por cientistas de todo mundo desde que a pandemia do novo coronavírus começou. Embora fundamentais no combate à doença, artigos científicos também têm sido mal-interpretados ou descontextualizados para promover falsas promessas de curas ou medicamentos sem comprovação científica.
O exemplo mais famoso é o da cloroquina. Apesar de não ter eficácia comprovada contra a Covid-19 – nenhum medicamento tem por enquanto –, ela é mencionada frequentemente por autoridades e publicações como uma cura para a doença, como neste tweet de abril do deputado Marco Feliciano (Republicanos - SP):
Postagens semelhantes, de autoridades e desconhecidos, já usaram um discurso pretensamente científico para promover outros remédios, como corticoides, ivermectina e a nitazoxanida.
Para não cair nessas confusões, é importante avaliar ao menos três aspectos ao ler um estudo ou notícia sobre um novo tratamento: onde a pesquisa foi publicada, como foi recebida por especialistas e de que maneira o estudo foi feito.
Abaixo, veja o que apuramos:
1. Como identificar um estudo confiável
O primeiro aspecto importante ao ler um estudo é entender se ele já foi revisado por pares e publicado num periódico. Muitos dos papers que estão sendo divulgados agora são "preprints", ou seja, versões ainda não revisadas por pesquisadores independentes.
A divulgação desse tipo artigo costuma ser restrita a especialistas na área, mas tem chegado ao público geral durante a crise da Covid-19, em que há muita demanda e interesse por notícias sobre a doença.
Com frequência, esses estudos acabam sendo corrigidos antes de serem publicados ou então recusados pelos periódicos. Por isso, são considerados menos confiáveis do que textos já publicados.
É possível identificar preprints porque são disponibilizados em servidores específicos, como o medRxiv, e identificados com uma mensagem como esta:
"Este artigo é um preprint e não foi revisado por pares [o que isso significa?]. Ele descreve pesquisas médicas inéditas que ainda precisam ser avaliadas e não devem ser usadas para orientar a prática clínica".
Prestígio. Se o artigo já tiver sido revisado, um indicativo de sua qualidade é se foi publicado em um periódico de "alto impacto", uma medida do número médio de citações anuais que uma publicação recebe. O Instituto Nacional de Saúde dos EUA disponibiliza uma lista com alguns dos principais, que incluem o New England Journal of Medicine, o Lancet, a Nature, o Jama, entre outros.
Mas mesmo estudos já revisados por pares e publicados em jornais prestigiosos podem ter falhas, especialmente neste momento em que cientistas estão correndo para desenvolver tratamentos para a Covid-19.
Isso ficou evidente na última semana com as notícias sobre um grande estudo que alertou para potenciais riscos do uso da hidroxicloroquina na última semana. Publicado no Lancet e realizado com número grande de pacientes, o artigo chegou a fazer com que a OMS (Organização Mundial da Saúde) suspendesse testes com o medicamento. Dias depois, contudo, um grupo de cientistas encontrou inconsistências nos dados, e o Lancet decidiu fazer uma auditoria da pesquisa. Nesta quinta-feira (4), três dos quatro autores pediram a retirada do artigo, alegando que "não poderiam mais garantir a veracidade das fontes de dados primárias".
Por isso, embora possa ser tentador ir direto à fonte e ler periódicos especializados para descobrir qual é o mais novo tratamento contra a Covid-19, a melhor e mais fácil maneira de se manter informado ainda é acompanhar a imprensa e divulgadores de ciência para saber o que a comunidade científica está falando, diz a presidente do Instituto Questão de Ciência, Natalia Pasternak.
"Não faz sentido que tantos leigos estejam lendo papers sobre tratamentos para a Covid-19 em periódicos. Mesmo pessoas com formação científica em outras áreas vão ter dificuldade para entender um artigo", diz.
2. O que, afinal, é "comprovação científica"
Um conceito útil para entender como a eficácia de um medicamento pode ser comprovada é o de "hierarquia de evidências" – a ideia de que, dependendo de como um estudo é feito, suas conclusões têm mais ou menos força.
No topo dessa hierarquia, estão os ensaios clínicos randomizados controlados (RCTs, na sigla em inglês), considerados os mais confiáveis, ou o "padrão ouro". No patamar mais baixo, está a descrição de casos e opiniões de especialistas.
Os RCTs são usados, por exemplo, pela FDA (Food and Drugs Administration, agência americana de regulamentação de remédios e alimentos) para decidir sobre a aprovação de novos medicamentos. O órgão costuma exigir pelo menos dois ensaios "adequados e bem controlados" que demonstrem a eficácia e a segurança do medicamento antes que ele possa ser comercializado.
Quando a OMS afirma que não existe um tratamento específico para a Covid-19, quer dizer que nenhuma droga demonstrou consistentemente efeitos significativos em RCTs até agora.
3. As características de um bom ensaio clínico
Como mencionado, ensaios clínicos são o "padrão ouro" para testar medicamentos. Nesse tipo de estudo pesquisadores recrutam um grupo de participantes voluntários, aplicam uma intervenção (como uma droga ou tratamento) e monitoram seus efeitos por meses ou até anos.
Segundo Pasternak, um bom ensaio clínico precisa ter ao menos duas características básicas, que normalmente já aparecem em seus resumos:
1. Grupo de controle
Participantes de um ensaio precisam ser divididos em pelo menos dois grupos, um que recebe o tratamento que está sendo testado e outro que não o recebe, o chamado grupo de controle. Com isso, é possível ter uma base de comparação para saber se de fato a nova droga é mais eficientes do que opções de tratamento já disponíveis.
2. Randomização
A alocação dos participantes em cada um desses grupos também precisa ser aleatória ou randomizada. Isso é importante para garantir que pacientes dos dois grupos tenham características similares e que não haja influências de outros fatores que não a droga nos resultados.
No caso da Covid-19, por exemplo, a mortalidade é maior entre idosos do que entre jovens. Sem a randomização, poderia acontecer de o grupo de tratamento acabar com uma proporção de jovens maior do que o de controle. Se isso ocorrer, a mortalidade do grupo que recebeu o remédio provavelmente vai ser menor – mesmo que ele não seja eficaz.
Além dessas, os estudos ainda podem ter duas outras características importantes:
3. Controle de placebo
Pesquisadores podem escolher dar para o grupo de controle um placebo. O participante acredita estar tomando o medicamento de teste, mas recebe apenas uma pílula de açúcar ou uma injeção de solução salina, que não têm efeito algum.
Assim, o efeito da droga pode ser comparado ao efeito placebo – se forem iguais, o medicamento é ineficaz.
4. Duplo-cego
Num estudo duplo-cego (double-blinded), nem os participantes nem os pesquisadores sabem quem recebeu o tratamento pesquisado e quem recebeu o placebo.
Isso é importante para evitar certos vieses dos dois lados, especialmente quando a mensuração do resultado tem um componente subjetivo. Por exemplo, num teste de analgésico, pode-se pedir que um paciente diga quanta dor está sentindo, numa escala de 1 a 10. Nesse caso, saber se recebeu ou não o tratamento real pode influenciar sua resposta, mesmo que inconscientemente.
4. Para que servem os estudos observacionais
Ensaios clínicos randomizados podem ser caros, demorados e complexos de organizar. Por isso, grande parte dos artigos que já foram publicados sobre a Covid-19 contemplam os chamados estudos observacionais. Quando bem feitos, eles são o segundo melhor tipo de evidência que existe.
Como o nome sugere, nesse tipo de estudo os pesquisadores não intervêm no tratamento, apenas analisam informações sobre os pacientes. Por isso, ele permite fazer a pesquisa analisando dados que já estão disponíveis em vez de recrutar e esperar a evolução clínica de centenas de pacientes.
Ao estudar tratamentos para a Covid-19 pesquisadores podem obter o histórico médico de pacientes que tiveram a doença, dividi-los entre quem tomou ou não o remédio pesquisado e comparar os resultados usando técnicas estatísticas.
Essa foi a metodologia utilizada, por exemplo, em um estudo com 1.376 pacientes de Nova York que indicou que a hidroxicloroquina não teve efeitos sobre a mortalidade de pacientes com Covid-19.
Pesquisas assim podem dar pistas importantes sobre a eficácia de um remédio e ajudar cientistas a decidirem quais medicamentos são mais promissores, mas não provam nada definitivamente.
Isso porque os pesquisadores têm menos controle sobre a qualidade dos dados e não podem aplicar o tratamento aleatoriamente –portanto há mais chances de os resultados serem distorcidos por fatores desconhecidos.
5. Estudos preliminares e desinformação
Um dos casos mais comuns de desinformação sobre tratamentos da Covid-19 tem sido quando pesquisas de baixa qualidade ou preliminares são compartilhadas como provas definitivas de que uma substância é eficaz, como fez o deputado Marco Feliciano no tweet destacado no início desta reportagem.
É esse problema, aliás, que está na origem do alarde em torno da hidroxicloroquina. O medicamento começou a ser tratado como candidato à cura para a Covid-19 depois que o médico francês Didier Raoult publicou um estudo com apenas 36 pacientes e vários problemas de metodologia. Depois, o mesmo Raoult publicou um artigo maior, com 1.061 pacientes que tratou, mas que não tinha um grupo de controle – esse é o estudo citado por Feliciano.
Papers como este último do francês são chamados de descrições de caso, um tipo de estudo que pode surgir de observações dos médicos em seu dia a dia. Normalmente, essas pesquisas têm um número pequeno de casos, não têm grupo de controle e não permitem tirar conclusões sobre a eficácia de um medicamento.
"A clínica médica pode fornecer evidências que indicam se um tratamento é promissor, mas não pode ser usado como prova de que ele é eficaz. É preciso muito cuidado dos médicos ao reportar esses resultados", diz Pasternak.
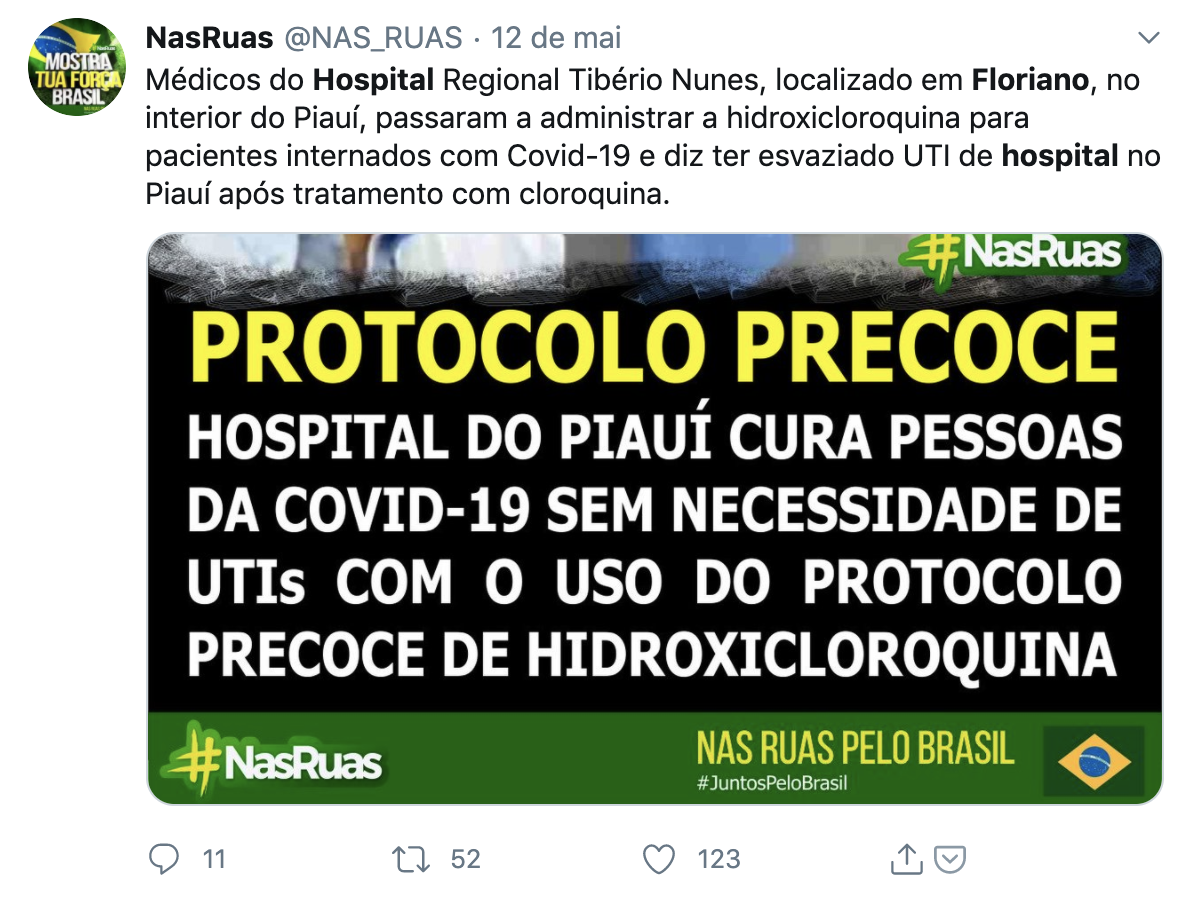
Corticoides. No Brasil, isso também aconteceu no caso que se tornou viral de um hospital em Floriano, no interior do Piauí. A equipe médica começou a testar uma combinação de hidroxicloroquina e corticoides que pareceu funcionar em pacientes com casos leves e moderados da Covid-19.
Com menos de 20 pacientes tratados e sem nenhum estudo robusto sobre a eficácia do protocolo, o oncologista Sabas Vieira, que faz parte da equipe do hospital, publicou um vídeo em sua conta no Instagram afirmando que seria possível "ter uma taxa de mortalidade muito baixa com esse tratamento precoce da Covid-19".
Vieira chega a fazer a ressalva de que não tinha "evidências sólidas" de que os medicamentos eram responsáveis pela melhora dos pacientes, mas não bastou. A promessa de que uma cura para a Covid-19 havia sido descoberta se espalhou rapidamente e em menos de uma semana já havia sido compartilhada mais de 240 mil vezes apenas no Facebook.
Após a repercussão, a ministra dos Direitos Humanos, Damares Alves, voou até o Piauí para conhecer o hospital e disse ter testemunhado "o milagre da cloroquina". Até hoje, não há evidências de que o uso de cloroquina ou de corticoides seja eficaz contra a Covid-19.
Referências:
1. OMS
2. Aos Fatos 1, 2 e 3
3. Saúde
4. NIH
5. G1 1 e 2
6. Universidade de Oxford
7. FDA
8. New England Journal of Medicine
9. UOL